Rhumatologie - Os - Orthopédie - Traumatologie
Publié le 01 juil 2021Lecture 11 min
Sever, Osgood Schlatter, des maladies ?
Alexandra ALVES, Chirurgie orthopédique et réparatrice de l’enfant, hôpital Armand Trousseau, Paris
Les « pathologies » de croissance sont souvent évoquées lors de plaintes douloureuses chez les jeunes patients. Ce sont toutes des pathologies apophysaires de surmenage dont le nom change en fonction de la localisation (maladie de Sever au niveau de la grande apophyse du calcaneus, maladie de Osgood Schlatter pour la tubérosité tibiale antérieure, etc.), mais s’agit-il vraiment de « maladies » ?
Nous suivons nos patients durant la croissance. Ils vont grandir, changer de taille, mais aussi de forme y compris au niveau du squelette. Après le pic de croissance entre 0 et 5 ans, la période à forte vitesse de croissance se présente entre 10 et 15 ans.
Par ailleurs, on observe une multiplication des différentes activités sportives chez des enfants de plus en plus jeunes. Le besoin de « se dépenser », l’image valorisante du sportif, l’esprit de compétition, parfois le désir des parents d’avoir un enfant sportif de « haut niveau » font que le corps en croissance est parfois très sollicité. Mais qu’en est-il ? Existe-t-il un risque d’inadéquation ?
Trois classes d’ostéochondroses
Les maladies de Sever et de Osgood Schlatter sont des ostéo-chondroses appartenant à la famille des ostéochondystrophie ou ostéodystrophie de croissance. Ces dernières regroupent les apophysites, ostéonécroses ou autres épiphysites. Ces pathologies sont liées à une augmentation des sollicitations mécaniques, par compression ou traction sur un cartilage de croissance. Les forces mécaniques appliquées sur ces zones entraînent des altérations locales tissulaires avec microfractures ou nécroses. L’origine est multifactorielle avec des facteurs vasculaires, génétiques, hormonaux ou nutritionnels.
Les ostéochondroses sont classées en 3 catégories :
Articulaires (OPH, Köhler Mouchet, Freiberg)
Par atteinte du cartilage de croissance (OPH, Köhler Mouchet, Freiberg)
Non articulaire (Osgood Schlatter, Sever)
• Les ostéochondroses épiphysaires ou articulaires ont des dénominations particulières selon leurs localisations (maladie de Freiberg – tête du deuxième métatarsien, maladie de Kohler Mouchet – os naviculaire ou l’ostéochondrite primitive de hanche – noyau fémoral proximal). Les ostéochondroses par atteinte du cartilage de crois- sance sont le plus souvent liées à des microtraumatismes répétés qui sont à l’origine d’un défaut de minéralisation de la zone d’ossifi- cation entraînant un élargissement de la physe, des inclusions cartilagineuses métaphysaires et des troubles de croissance, réversibles. La maladie de Scheuermann (atteinte des plateaux vertébraux) en est un exemple. Les ostéochondroses apophysaires, non articulaires, touchent les apophyses, préférentiellement les membres inférieurs. La maladie de Osgood Schlatter en fait partie.
• L’apophyse correspond à une structure ostéo-cartilagineuse sur laquelle s’insère un tendon ou un ligament (figure 1). Progressivement avec la croissance, le noyau d’ossification va grandir et l’os va remplacer le cartilage. Dans les ostéochondroses apophysaires, une désorganisation transitoire du cartilage au niveau de l’insertion tendineuse est créée par des traumatismes répétés en traction excessive. Il en résulte des micro-décollements, une réaction inflammatoire et cicatricielle avec possibles ossifications ectopiques. Le terme d’« apophysite » souvent employé sous-entend une inflammation de l’apophyse. On préférera l’appellation d’ostéochondrose apophysaire, plus générale, reflétant une perturbation de l’os endochondral.
Figure 1. A. Aspect schématique d’une apophyse, d’après Y. Lefèvre. Pathologie orthopédique de l’enfant sportif, Mars 2014.
B. Coupe sagittale de genou en IRM, insertion distale du tendon rotulien sur la tubérosité tibiale antérieure.
L’os et le système myotendineux se développent à des rythmes différents et cet asynchronisme de croissance explique une part importante des facteurs de risque d’ostéochondroses apophysaires.
Facteurs de risques :
origine traumatique ;
contraintes en traction ;
forces musculaires croissantes ;
raccourcissement musculaire ;
génétique ?
Ces zones de croissance sont des zones de fragilité. Ainsi, on évoquera le diagnostic d’une ostéo- chondrose apophysaire en présence d’une douleur péri-articulaire localisée sur une structure d’insertion musculaire sur un squelette immature en croissance, subissant des microtraumatismes répétés.
Les enfants présentant des signes d’ostéochondrose de croissance ne sont pas tous sportifs, un contexte de reprise sportive ou une activité modérée chez des enfants en surpoids ou obèses est souvent retrouvé. Il faut préciser le nombre d’heures d’entraînement par semaine en étant conscient du fait que chaque organisme pourra supporter un nombre d’heures donné sans souffrir ; le seuil limite n’est pas le même pour tout le monde. Le décalage de pic de croissance des filles par rapport aux garçons explique le décalage d’apparition des symptômes de deux ans.
L’examen clinique recherche une douleur mécanique, sans réveil nocturne, augmentée par les activités et calmée par le repos. Il n’est pas rare que cette douleur se prolonge le soir au coucher. Sa localisation est précise au point d’ossification. Une atteinte bilatérale est présente dans 45 à 80 % des cas. Les examens complémentaires ne sont pas systématiques et lorsqu’ils sont réalisés, leur interprétation est à corréler aux symptômes. Les radiographies mettent parfois en évidence une fragmentation, une irrégularité du noyau d’ossification et de son contour. La biologie (NFS, CRP pour le diagnostic différentiel infectieux) est normale.
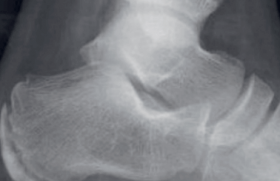
Ostéochondrose calcanéenne postérieure ou maladie de Sever (figure 2)
Figure 2. Maladie de Sever.
A. Radiographie d’arrière-pied de profil : aspect dense du noyau calcanéen.
B. Radiographie du calcanéum : aspect fragmenté du noyau calcanéen.
C’est l’ostéochondrose apophysaire qui apparaît en premier lors de la croissance. Elle concerne le noyau d’ossification de la grosse tubérosité du calcanéum. Le triceps sural y prend son insertion distale. Elle intéresse principalement les garçons entre 8 et 14 ans, sur des activités en impaction (saut) et traction. Le manque d’extensibilité du triceps sural, le valgus excessif de l’arrière-pied, l’obésité et une activité importante sont considérés comme facteurs favorisants de la maladie de Sever. L’atteinte peut être bilatérale, mais le plus souvent de manière asymétrique. La clinique retrouve une talalgie. La douleur est reproduite à la pression du talon, à la marche sur les talons et à la contraction contrariée du triceps sural. Le noyau d’ossification du calcanéum apparaît dense et/ou fragmenté. Il est important de préciser que cet aspect n’est pas spécifique et qu’il peut apparaître en l’absence de plainte. La radiographie peut être normale : c’est l’histoire clinique qui prévaut.
La prise en charge comporte un traitement symptomatique de la douleur avec des antalgiques simples et des AINS (per os et locaux). On limitera les facteurs favorisant par un repos sportif, notamment des sports à impact en période douloureuse, un amortissement de l’appui talonnier et une diminution de la tension du triceps sural par des talonnettes en gel. En cas de douleurs importantes, on peut avoir recours à une immobilisation par botte. La prévention passe par des étirements du triceps sural, une adaptation du chaussage et une limitation des activités à impact. L’évolution est toujours favorable.
Ostéochondrose tibiale antérieure ou maladie de Osgood Schlatter (figure 3)
Figure 3. Maladie d’Osgood Schlatter associée à la maladie de Sinding Larsen Johansson.
Radiographie de genou droit et gauche : aspect fragmenté, irrégulier de la tubérosité tibiale antérieure, aspect allongé de la pointe de la rotule, bilatéral.
C’est l’ostéochondrose apophysaire la plus connue. Elle concerne le noyau d’ossification de la tubérosité tibiale antérieure (TTA). Le tendon rotulien s’y insère. Elle intéresse principalement les garçons entre 12 et 15 ans, les filles entre 9 et 13 ans. Ce décalage d’apparition correspond à la phase d’ossification de la TTA. Les sports en extension de genou sont le plus souvent en cause. Le manque d’extensibilité du quadriceps et des ischio-jambiers sont considérés comme facteurs favorisants. L’atteinte peut être bilatérale. La clinique retrouve une douleur de la face antérieure du genou augmentée aux activités sportives. La palpation élective de la TTA réveille la douleur, une tuméfaction de cette zone est possible. L’examen articulaire du genou est normal. La radiographie du genou de profil retrouve parfois une apophyse en trompe d’éléphant, irrégulière et morcelée, un épaississement du tendon rotulien, des calcifications intra-endineuses. Elle est surtout utile au diagnostic différentiel. La prise en charge comporte un traitement symptomatique de la douleur avec des antalgiques simples et des AINS (per os et locaux), on limitera les facteurs favorisant par un repos sportif notamment des sports à impact en période douloureuse. En cas de douleurs importantes, on pourra avoir recours à une immobilisation en extension. La prévention passe par des exercices d’étirement du quadriceps et des ischio-jambiers, une adaptation du chaussage et une limitation des activités à impact (saut et shoot) en période douloureuse. Il faut veiller à ne pas prescrire d’arrêt sportif excessif, la reprise progressive est cependant de rigueur. Il s’agit d’une pathologie bénigne, il peut persister une hypertrophie de la TTA et des calcifications intratendineuses d’indication chirurgicale rare, l’évolution est toujours favorable. Un antécédent de maladie de Osgood Schlatter ne favorise pas la survenue d’un arrachement traumatique de la TTA.
Ostéochondrose de la pointe de la rotule ou maladie de Sinding Larsen et Johansson (figure 3)
Cette ostéochondrose intéresse la pointe de la rotule, qui est l’insertion proximale du tendon rotulien. Le terrain est le même que la maladie de Osgood Schlatter, mais cette pathologie est plus rare. Des ischio-jambiers courts et une pente tibiale postérieure sont des facteurs favorisants. La douleur est ressentie en péri-rotulien et réveillée à la palpation de la pointe de la rotule. La pointe de la rotule a parfois un aspect fragmenté à la radiographie. La prise en charge est identique à l’ostéochondrose de la TTA, cependant son évolution est plus rapide et moins douloureuse.
Ostéochondroses apophysaires du bassin (figure 4)
Elles concernent principalement les adolescents sportifs en fin de croissance. La présentation clinique est spécifique de chaque apophyse et selon 2 tableaux :
un tableau aigu, brutal : lors d’un effort violent avec asynchronisme de contraction et blocage brutal du geste. Un arrachement apophysaire sur l’insertion tendineuse est possible ;
un tableau chronique avec début insidieux, la douleur est élective au niveau de l’apophyse et non insomniante. Des remaniements osseux sont possibles.
La radiographie standard de bassin est le plus souvent normale, des remaniements osseux ou des arrachements apophysaires peuvent être constatés. L’IRM a sa place en cas de doute diagnostique ou de présentation atypique.
Figure 4. Ostéochondroses apophysaires du bassin.
Ostéochondrose de l’épine iliaque antéro-supérieure (EIAS) (figure 5)
Le tenseur du fascia lata et le sartorius s’y insèrent. Elle intéresse principalement les sprinters autour de 15-16 ans. Sous sa forme brutale, le patient ressent une douleur vive au niveau de l’EIAS reproduite à la palpation accompagnée d’une impotence fonctionnelle nette. Sous sa forme insidieuse, cette dou- leur est présente en face antérieure de cuisse ou au niveau de la paroi abdominale.
Figure 5. Ostéochondroses apophysaires du bassin, épine iliaque antérieure. Radiographie de bassin de face.
Ostéochondrose de l’épine iliaque antéro-inférieure (EIAI) (figure 6)
Le tendon direct du muscle droit antérieur s’y insère. Elle intéresse principalement les footballeurs, patineurs et coureurs de fond autour de 12-14 ans. La douleur se situe en face antérieure de la cuisse et à la flexion contrariée de la cuisse. Une hyperextension forcée peut être responsable d’un tableau aigu.
Figure 6. Ostéochondroses apophysaires du bassin, épine iliaque antéro-inférieure. Radiographie de hanche de profil.
Ostéochondrose de l’ischion ou maladie de Mac Master (figure 7)
Les ischio-jambiers, semi-tendineux, semi-membraneux et biceps fémoral, s’insèrent au niveau de l’ischion. Elle intéresse principalement les sauteurs, danseurs et coureurs de haies autour de 12-15 ans. Le tableau est le plus souvent aigu avec une clinique de « claquage musculaire », douleur vive dans la région fessière irradiant aux ischio-jambiers. La radiographie peut mettre en évidence un aspect moucheté jusqu’à un arrachement de l’apophyse, une consolidation hypertrophique et des ossifications para-ischiatiques parfois trompeuses (diagnostic différentiel d’une pathologie tumorale).
Figure 7. Ostéochondroses apophysaires du bassin, ischion ou maladie de Mac Master. Radiographie de bassin de face.
Ostéochondrose de la symphyse pubienne
Le court adducteur et le gracile s’y insèrent. Elle concerne principalement les footballeurs. Le patient présente une pubalgie, une douleur réveillée à la palpation de la symphyse pubienne et en adduction contrariée. L’aspect radiographique peut mettre en évidence des bords du pubis grignotés, des géodes sous-chondrales, un retard d’apparition ou une fragmentation des noyaux d’ossification, un élargissement de l’interligne pubien.
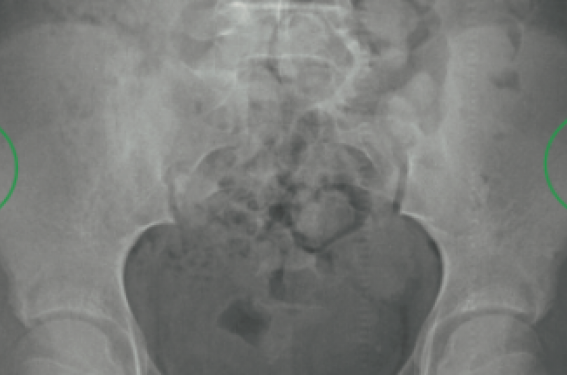
L’épiphysiolyse fémorale supérieure est le diagnostic différentiel à éliminer car il concerne la même classe d’âge, l’examen clinique met alors en évidence une douleur en rotation de hanche, voire un défaut de rotation interne asymétrique ; la radiographie de hanche de profil en fait le diagnostic (figure 8).
Figure 8. Radiographie de bassin de face : aspect feuilleté et élargi de la physe fémorale supérieure gauche, ligne de Klein asymétrique.
Radiographie de profil de hanches : à gauche, glissement de l’épiphyse fémorale supérieure avec physe d’aspect feuilletée et élargie. Hanche droite normale.
La prise en charge des arrachements apophysaires a pour but d’obtenir la consolidation et repose sur le traitement orthopédique avec une décharge durant la phase douloureuse (4 à 6 semaines), la marche s’effectue sous couvert de béquilles jusqu’à sédation des douleurs. Le traitement chirurgical reste exceptionnel en cas de déplacement majeur. Il requiert un avis spécialisé et est souvent décevant avec une hypertrophie locale de l’apophyse. La prise en charge des lésions apophysaires chroniques du bassin comprend un traitement symptomatique antalgique, associé à un arrêt sportif le temps des douleurs et un étirement des structures rétractées.
La question du maintien des activités sportives se pose systématiquement, mais la réponse n’est pas tranchée. Elles sont à moduler selon la clinique, l’intensité des douleurs et la demande de l’enfant. Un tableau aigu nécessite la prescription d’un arrêt de sport complet, mais une douleur chronique ne doit pas entraîner une dispense de sport jusqu’à la fin de la croissance. Il faut responsabiliser l’enfant en évitant les excès. La reprise d’activités doit se faire de façon progressive avec une correction du geste technique.
Ainsi la prévention prend tout son sens avec un rôle de l’encadrement dans l’adaptation des conditions d’exercice sportif à l’âge et au niveau de l’enfant, un enseignement des étirements musculaires entre les séances sportives et un rôle de la supplémentation en vitamine D.
Diagnostics différentiels
Il faut y penser devant toute symptomatologie ou évolution atypique en demandant un bilan biologique et d’imagerie (figure 9). Celui-ci a pour objectif d’éliminer les pathologies tumorales, infectieuses, traumatiques ou inflammatoires.
Figure 9. Arbre décisionnel devant une ostéochondrose apophysaire.
Conclusion
Les ostéochondroses apophysaires telles que la maladie de Sever ou Osgood Schlatter sont des pathologies fréquentes, mais elles n’atteignent pas que l’enfant sportif. Leur prise en charge comporte le repos sportif initial puis une modulation des activités via la responsabilisation de l’enfant. L’évolution est toujours spontanément favorable à maturité osseuse. La prévention passe par les étirements musculaires. En cas d’atypie, pensez aux diagnostics différentiels et recourir facilement à la radiographie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :