Publié le 12 fév 2008Lecture 8 min
La dermite séborrhéique : du neuf en physiopathologie et en thérapeutique !
L. MACHET, CHRU Hôpital Tousseau, Tours
La dermite séborrhéique est une affection fréquente et bénigne, mais socialement invalidante dans les formes sévères. Bien que sa physiopathologie soit encore incertaine, les traitements dont nous disposons sont relativement efficaces.
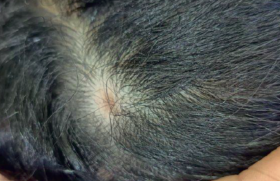
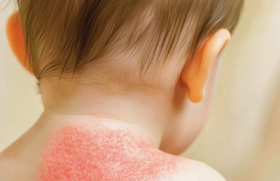
Épidémiologie La dermatite séborrhéique (DS) est une affection très fréquente. Dans une enquête menée en Australie comportant l’examen dermatologique de plus de 1 100 enfants âgés de 11 jours à 6 ans, 10 % avaient une dermite séborréique (avec un pic de fréquence dans les 3 premiers mois) et 40 % avaient un état pelliculaire du cuir chevelu, léger ou modéré 4 fois sur 5 (1). Aspects cliniques La forme du nourrisson est particulière par sa prédominance au scalp où les squames sont épaisses, souvent grasses, adhérentes, de couleur blanchâtre à jaunâtre (croûtes de lait). La localisation au siège avec un aspect psoriasiforme est assez fréquente. D’autres localisations (visage, plis de flexions), voire une généralisation de la dermatose, sont possibles. Ces formes érythrodermiques peuvent être associées à un déficit immunitaire (2). Figure 1. Dermite séborrhéique du nourrisson. Croûtes épaisses et grasses du scalp. Figure 2. Dermite séborrhéique du nourrisson. Aspect psoriasiforme. La forme de l’adolescent et de l’adulte est caractérisée d’abord par l’atteinte du scalp avec un prurit fréquent, des squames fines, peu ou pas grasses et une atteinte des plis nasogéniens, des conduits auditifs externes, des paupières, avec parfois une atteinte des glandes de Meibonius. Une localisation au cou ou à la région présternale est moins fréquente. Une atteinte des plis axillaires ou inguinaux est possible, mais fait aussi discuter un psoriasis inversé. Les principaux diagnostics différentiels sont listés dans le tableau 1. Figure 3. Dermite séborrhéique caractéristique du pli nasogénien. Figure 4. Dermite séborrhéique. Localisation présternale. Tableau 1. Dermite séborrhéique : principaux diagnostics différentiels. • Dermatite atopique • Psoriasis • Rosacée • Lupus • Dermatophyties • Histiocytose langerhansienne • Carence en vitamines B2 Facteurs prédisposants et physiopathologie De façon paradoxale pour une maladie aussi fréquente, l’étiologie n’est probablement pas encore complètement connue. La fréquence de la maladie chez le nourrisson, sa rareté dans l’enfance, sa réapparition à l’adolescence et à l’âge adulte, la plus grande prévalence masculine ont fait proposer un rôle favorisant des hormones et de la fonction sébacée. Dans la DS du nourrisson, des anomalies de la concentration sérique de certains acides gras essentiels ont été décrites (3). La présence de levures (Malassezia sp.) dans les lésions en plus grand nombre qu’en peau saine a été rapportée dans certaines études (4), mais dans d’autres études, la densité en Malassezia est normale voire abaissée. L’amélioration de la DS par les antifongiques administrés par voie locale (5) ou par voie systémique(6) est un argument fort en faveur du rôle déclenchant ou aggravant de ces levures. Mais certains antifongiques ont aussi une action anti-inflammatoire, et les dermocorticoïdes, qui n’ont aucune activité antifongique, améliorent aussi les lésions (7). L’amélioration de la dermite séborrhéique par les antifongiques est un argument fort en faveur du rôle déclenchant ou aggravant de Malassezia. Des immunosuppresseurs topiques (anticalcineurines) améliorent les lésions (8,9). La photothérapie (10) ou l’exposition solaire améliorent aussi les lésions, probablement par leur action immunosuppressive mais aussi par l’inhibition de la croissance des levures (11), ou encore par une action sur le système nerveux central via la mélatonine (12). Mais l’immunodépression sévère, en particulier au cours du sida, est un facteur favorisant (13,14). Le stress est souvent mis en avant par les patients ou leur entourage pour expliquer les poussées. Certaines maladies neurologiques, en particulier la maladie de Parkinson, pourraient aussi être plus fréquemment associées à la DS (15,16). La photothérapie ou l’exposition solaire améliorent les lésions. L’expression de cytokines pro-inflammatoires – INF-gamma, IL-6, IL-1 alpha – a été démontrée sur des biopsies de peau en peau lésée mais aussi à un moindre degré en peau saine, par rapport à des témoins (17). Une surexpression du gène codant pour la molécule MICA (MHC class I chain-related gene) a été mise en évidence, or cette molécule, présente à la surface des fibroblastes et des cellules endothéliales, est surexprimée dans des situations de stress variées et facilite le recrutement des lymphocytes NK (17). Cela suggère qu’il existerait des facteurs personnels de prédisposition, et que des cofacteurs (Malassezia, stress ou dépression, maladies neurologiques, immunodépression) pourraient déclencher des poussées. Traitements Il est utile d’expliquer au patient la bénignité de la maladie, l’impossibilité d’éradiquer Malassezia et d’énoncer les objectifs : améliorer le confort et l’aspect visuel par des produits d’hygiène adaptés et, dans les formes plus sévères, par le recours à des médicaments, dont certains n’ont pas l’AMM dans cette indication (tableau 2). Tableau 2. Dermite séborrhéique : principaux traitements. Traitements Remarques Dermocorticoïdes Non fluorés sur le visage (Locoid®, Locatop®, Tridésonit®). Antifongiques topiques • Imidazolés : – kétoconazole (Kétoderm®) – éconazole (Pévaryl®) • Non imidazolés : ciclopiroxolamine (Mycoster®) Anticalcineurines topiques Tacrolimus (Protopic®) ou pimécrolimus (Elidel®), hors AMM Lithium topique Lithioderm® Photothérapie UVB ou PUVA Kératolytiques Acide salicylique dans les squames adhérentes du scalp Isotrétinoïne orale Hors AMM La chronicité de la maladie et l’utilité d’un traitement d’entretien pour prévenir ou espacer les rechutes doivent être bien comprises. Lorsque le retentissement sur la qualité de vie est important, que le stress est ressenti comme un élément déclenchant, un soutien psychologique peut être proposé. La chronicité de la maladie et l’utilité d’un traitement d’entretien doivent être bien comprises. Hygiène L’emploi régulier de shampoings antipelliculaires contenant de la piroctone-olamine, du pirythione zinc, de la ciclopiroxolamine ou un imidazolé (climbazole) est tout à fait adapté à la majorité des DS peu sévères, en respectant le temps d’application des produits (18-20). Tous ces produits sont en vente libre. Lithium Le gel de lithium à 8 % a une action supérieure à celle du placebo et au moins aussi efficace que celle du kétoconazole (21). Médicaments antifongiques Les imidazolés (par exemple : éconazole, kétoconazole) ou la ciclopiroxolamine par voie locale ont une AMM (22-26). Ils sont parfois source d’irritation locale. Par voie orale, dans les formes sévères, ils peuvent également être utilisés (kétoconazole, terbinafine, itraconazole). Anti-inflammatoires et immunomodulateurs Les corticostéroïdes en lotion, en gel moussant (27) sont utilisés pour la DS du scalp, et en crème pour les autres atteintes. Ils sont rapidement efficaces, mais posent le problème dans les formes récidivantes des effets secondaires de la corticothérapie locale prolongée au visage (atrophie, rosacée, pilosité). De plus, les rechutes surviendraient plus vite qu’après un traitement antifongique ou un anticalcineurine. Les anticalcineurines (pimécrolimus, tacrolimus) ont une efficacité démontrée (8,9), y compris chez les patients infectés par le VIH(28), comparable à celle des dermocorticoïdes, mais avec une action moins rapide. Pour autant, ils n’ont pas d’AMM en France. Photothérapie. L’exposition solaire naturelle, la photothérapie UVB ou la PUVA améliorent les lésions (10). Isotrétinoïne. Par voie orale, elle diminue la production de sébum et a amélioré la symptomatologie dans un essai portant sur 10 patients (29). Elle n’a pas l’AMM dans cette indication. Kératolytiques Ils sont inclus dans beaucoup de produits d’hygiène ou de médicaments locaux. Dans les formes très squameuses du scalp, des préparations magistrales à base d’urée entre 10 et 30 % ou d’acide salicylique peuvent être utiles. Pour la pratique, on retiendra • La dermite séborrhéique survient à tous les âges de la vie. • Chez les nourrissons, l’atteinte du scalp est fréquente avec des squames larges, adhérentes ; chez l’adolescent, les squames sont fines (état pelliculaire simple ou forme plus sévère). • Les localisations préférentielles, outre le scalp, sont le visage (sourcils, plis nasogéniens, conduit auditif externe) et la zone présternale. • Une atteinte plus profuse est possible, pouvant faire chercher un déficit immunitaire. • La fréquence des formes modérées est très élevée (entre 10 et 40 % de la population selon la classe d’âge), a fortiori si l’on inclut dans la DS les états pelliculaires simples. • Le diagnostic est souvent facile, mais on peut hésiter avec un psoriasis ou une dermatite atopique. • La physiopathologie fait intervenir le rôle de levures : une réaction inflammatoire anormale de l’hôte à la présence de Malassezia est le principal facteur actuellement reconnu. • Le stress et l’immunodépression sont des facteurs pouvant déclencher ou aggraver la symptomatologie. • Le traitement de première intention fait appel aux antifongiques locaux, mais les dermocorticoïdes ou les immunosuppresseurs locaux (hors AMM) ont une efficacité bien démontrée.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :