Publié le 23 oct 2024Lecture 12 min
Sinusites et rhino-sinusites aiguës
Guy DUTAU, Toulouse
Les sinusites et les rhino-sinusites aiguës de l’enfant sont des affections qui touchent surtout les enfants d’âge préscolaire, après 3 ans, mais aussi les préadolescents et les adolescents. Ce sont des affections fréquentes mais souvent sous-diagnostiquées. Pour mieux les identifier, Guy Dutau (Toulouse) fait le point sur ces pathologies.
Les rhinites et les rhinosinusites aiguës de l’enfant sont des affections fréquentes, souvent sous-diagnostiquées. Zicari et al.(1) distinguent la rhinite allergique (RA) et la rhinite non allergique (RNA) qui se présente sous la forme de soustypes non infectieux et infectieux, le sous-type non infectieux étant plus fréquent chez les nourrissons. La détermination des endotypes1 des sinusites et des rhino-sinusites aiguës de l’enfant peut aider à prédire les facteurs de risque de rhino-sinusite chronique (RSC), ainsi que leur progression et leur réponse à différents traitements. Les sinusites sont classées en aiguës (résolution complète en moins de 30 jours), subaiguës (résolution complète en 30 à 90 jours) et récidivantes (4 épisodes discrets ou plus par an, complétement résolutifs en moins de 30 jours, avec un intervalle asymptomatique de 10 jours entre les épisodes)(2).
Épidémiologie
Il est utile de rappeler que la fréquence des rhino-sinusites aiguës (RSA) et des rhino-sinusites chroniques (RSC) est variable aux différents âges, y compris leurs particularités de présentation.
La RSC est fréquente chez les adultes où elle est probablement surdiagnostiquée. De plus, sa fréquence varie dans le monde avec une inflammation moins éosinophilique et plus neutrophilique, observée davantage en Asie qu’en Europe ou en Amérique du Nord. Bien qu'en Occident, environ 80 % des polypes nasaux soient de type Th2, ce chiffre pourrait se situer respectivement entre 20 et 60 % en Chine, en Corée ou en Thaïlande. Ces différences sont associées à une comorbidité plus faible de l’asthme(3).
Aux Pays-Bas, l’incidence des rhino-sinusites (RSA et RSC) en médecine générale est estimée à 30 pour 1 000 patients par an, avec un pic à l’âge de 30-40 ans. L’incidence de la rhino-sinusite chez les femmes est environ 2 fois supérieure à celle des hommes(4).
Chez les enfants jusqu’à l’âge de 4 ans, le diagnostic est très rare mais chez ceux de 5 à 17 ans, il est rapporté environ 8 fois pour 1 000 patients et par an(4).
Il existe un consensus pour dire que les antibiotiques sont en général inutiles dans la RSA eu égard à leur faible profit et au risque de survenue de résistances. Le traitement est avant tout symptomatique dans l’attente de la guérison naturelle. Une requête sur PubMed avec le terme « chronic sinusitis in children » recense près de 2 000 articles entre 1971 (un seul) et 2024 (77), avec un pic à 83 (en 2017), mais tous ne sont pas spécifiquement consacrés à la RSC (figure 1).
Figure 1. Requête sur PubMed avec le terme « chronic sinusitis in children ». Près de 2 000 articles entre 1923 (un seul) et 2024 (65) avec un pic à 103 (en 2014).
Signes et symptômes
Formes cliniques
La RSA de l’enfant survient le plus souvent après l’âge de 3 ans et affecte les sinus paranasaux. Elle existe sous deux formes cliniques, aiguë sévère et subaiguë, appelée aussi persistante(5).
• La forme aiguë sévère est caractérisée par une fièvre élevée (39°C et plus), durant plusieurs jours, en général 3 ou 4, avec céphalées, algies faciales, obstruction nasale, écoulement nasal purulent, parfois un œdème périorbitaire, mais ce dernier est surtout noté au cours des ethmoïdites.
• La forme subaiguë, plus fréquente, se caractérise par des symptômes identiques mais ils durent 8 à 10 jours avec persistance de la toux et de la fièvre qui est moins élevée que dans la forme aiguë sévère.
Infections des voies respiratoires supérieures et rhino-sinusites
La sinusite bactérienne aiguë (SBA) est une complication courante des infections des voies respiratoires supérieures, mais les caractéristiques cliniques de la SBA au cours de ces infections hautes (IVRH) n’a pas été bien étudiée chez les jeunes enfants.
Dans une étude de cohorte prospective et longitudinale, portant sur 294 enfants, âgés de 6 à 35 mois au moment de leur entrée dans le protocole, Maron et coll.(6) ont identifié les épisodes de SBA, ces enfants ayant été suivis pendant 1 an pour identifier tous les épisodes d’IVRH et leurs complications.
Parmi 1 295 épisodes documentés d’infection des voies aériennes supérieures (VAS), 103 (8 %) épisodes (chez 73 enfants) ont été compliqués par une SBA, dont 32 étaient associés à une otite moyenne aiguë (OMA).
La majorité (72 %) des épisodes de SBA a été diagnostiquée sur la base de symptômes persistants ou d’une évolution biphasique.
L’âge moyen au moment du diagnostic de SBA était de 18,8 ± 7,2 mois, et les enfants blancs étaient plus susceptibles d’avoir des épisodes de SBA que les enfants noirs (p = 0,01).
L’appartenance ethnique hispanique/latino-américaine (p < 0,0001) était associée négativement, et un statut vaccinal adéquat du vaccin antipneumococcique conjugué 7-valent (p = 0,001) semblait augmenter le risque de SBA.
Les filles avaient plus d’épisodes de SBA que les garçons (0,5 ± 0,8 contre 0,3 ± 0,6 épisode/an, respectivement ; p = 0,03).
Des virus ont été détectés dans 63 % des cas à l’entrée dans l’étude et plusieurs constats ont été faits(5) :
– la détection des rhinovirus était positivement corrélée au risque de SBA (p = 0,01) ;
– les cultures bactériennes étaient positives dans 82/83 (99 %) parmi les échantillons disponibles obtenus lors de la visite initiale pour IVRH ;
– les cultures les plus courantes étaient polymicrobiennes (56 %), suivies par Moraxella catarrhalis (20 %) et Streptococcus pneumoniae (10 %) ;
– la présence globale de bactéries pathogènes (p = 0,04) et celle de M. catarrhalis (p = 0,04) pendant l’épisode d’infection des VRS étaient positivement corrélée au risque de SBA.
En substance : les SBA compliquent 8 % des infections aériennes supérieures chez les jeunes enfants ; les filles ont des épisodes de SBA plus fréquents que les garçons ; la présence de rhinovirus et de M. catarrhalis pendant ces infections respiratoires hautes (ORL et laryngotrachéales) est positivement corrélée au risque de SBA(5).
Parmi les nombreuses études concernant les enfants sujets à développer des infections ORL telles que la RSA, il convient de citer plusieurs études :
– Xu et coll.(7) ont montré que les patients sujets aux infections ORL ont plus fréquemment de multiples agents pathogènes bactériens (S. pneumoniae, M. catarrhalis, H. influenzae) que les patients non sujets. L’interaction de ces infections polymicrobiennes au cours de ces infections virales respiratoires hautes (IVRH) varie, en fonction de l’âge, du moment de l’infection et de divers facteurs individuels, parmi lesquels le statut immunitaire ou l’existence d’une atopie ;
– Chonmaitree et coll.(8) ont déterminé les interactions entre les agents pathogènes microbiens nasopharyngés et les germes commensaux lors des IVRH et des otites moyennes aiguës (OMA) chez les nourrissons en analysant 971 échantillons collectés mensuellement ainsi que lors des épisodes d’IVRH et d’OMA chez 139 nourrissons. Parmi les microbiotes nasopharyngés très abondants figuraient Moraxella, Haemophilus et Streptococcus (3 genres otopathogènes), mais aussi Corynebacterium, Dolosigranulum, Staphylococcus, Acinetobacter, Pseudomonas et Bifidobacterium.
La conclusion de cette étude est que les germes otopathogènes jouent un rôle clé dans la survenue des IVRH et des OMA. Staphylococcus neutralise les otopathogènes et la colonisation staphylococcique pourrait donc être bénéfique plutôt que nocive(8).
Diagnostic
Anamnèse
La sinusite aiguë survient chez les enfants de plus de 3 ans, habituellement 10 à 14 jours après une IVRH. Elle associe des symptômes, tels que céphalées, algies faciales, écoulement nasal devenant purulent, toux et fièvre. L’importance de la fièvre distingue la forme aiguë sévère de la forme persistante.
Examens cliniques et radiologiques
La localisation définit les tableaux cliniques, tributaires des étapes de la pneumatisation des sinus. La pneumatisation du sinus sphénoïdal débute vers l’âge de 6 mois, progressant d’avant en arrière. En tomodensitométrie, le sinus sphénoïdal peut être visualisé dès l’âge de 2 ans et les sinus frontaux sont visibles dès 6 ans mais, en pratique, on voit peu de sinusites frontales ou sphénoïdales avant l’âge de 10 ans. Naguère effectuées de façon courante, les radiographies conventionnelles des sinus, en particulier maxillaires et frontaux, doivent être abandonnées : il n’est plus licite de faire des radiographies dans les sinusites de l’enfant et il faut réserver le scanner aux cas qui le nécessitent sur avis médical pédiatrique et ORL (cours DFGSM2, imagerie médicale DFGSM processus infectieux)2.
Néanmoins, dans cette revue, tout en gardant les documents radiologiques conventionnels, nous avons inclus quelques documents tomodensitométriques démonstratifs.
• Sinusites maxillaires
L’interrogatoire recherche une douleur faciale, sous les yeux, en regard du ou des sinus maxillaires, augmentée à la pression ou lorsque l’enfant penche la tête en avant.
L’examen clinique, doux, est basé sur l’inspection nasale à l’aide d’un speculum auri. En retroussant la pointe du nez, la vision directe des fosses nasales en dirigeant la lumière objective l’aspect de la muqueuse nasale, inflammatoire, congestionnée, avec des sécrétions purulentes.
Il est important d’estimer l’importance de l’obstruction nasale par l’inflammation de la muqueuse, ainsi que l’hypertrophie des cornets inférieurs par la vision directe et l’épreuve au miroir (importance de la surface de buée créée par l’expiration nasale).
On recherchera : une déviation nasale (la cloison nasale n’a cependant jamais une rectitude parfaite) qui favorise un défaut de ventilation et une accumulation bactérienne ; la survenue d’une infection ORL virale dans les jours/semaines précédents ; l’existence de polypes ; la notion de tabagisme passif qui favorise les infections ORL(9,10).
La radiographie des sinus maxillaires n’est plus licite d’après les recommandations de 2022 (figures 2 et 3). Un cliché avec inclinaison de la tête mobilise le niveau liquide. La figure 4 montre une opacité du sinus maxillaire gauche au scanner.
Figure 2. Sinusite maxillaire unilatérale gauche en incidence de Blondeau. Opacité sinusienne et hypertrophie de la muqueuse.
Figure 3. Sinusite maxillaire bilatérale avec niveaux liquides en incidence de Blondeau.
Figure 4. TDM, garçon de 12 ans : pansinusite gauche (maxillaire, ethmoïdale, sphénoïdale) : opacité du sinus maxillaire gauche. Décollement péricérébral gauche. Indication d’une IRM.
En cas d’écoulement purulent unilatéral et persistant, un diagnostic différentiel classique est le corps étranger nasal méconnu (figure 5).
Figure 5. Écoulement purulent unilatéral, souvent fétide, depuis plus de 15-20 jours chez un enfant âgé de 4,5 ans. La radiographie des sinus montre un corps étranger intranasal (pièce de monnaie). Il existe aussi une opacité partielle du sinus maxillaire gauche et probablement un niveau liquide.
Il faut également éliminer une rhino-sinusite allergique avec sécrétions mucopurulentes ou purulentes, mais un allergie nasosinusienne peut évoluer vers une RSA (figure 6).
Figure 6. Rhinosinusite allergique (algies faciales, écoulement nasal). Au début, l’examen au speculum auri montre des sécrétions translucides mais légèrement colorées qui deviendront mucopurulentes au bout de quelques jours. Noter l’aspect de type allergique, pâle, lilas de la muqueuse nasale.
• Ethmoidites
L’ethmoïdite aiguë est l’infection des cellules du labyrinthe ethmoïdal, situé entre l’orbite (en dehors), la partie haute des fosses nasales (en dedans) et la base du crâne (en haut). Elle n’est diagnostiquée en tant que telle que lorsqu’elle est extériorisée. Très rare, l’ethmoïdite se voit à tout âge(11).
Elle est isolée chez le petit enfant, mais souvent associée à l’atteinte d’autres sinus (pansinusite) chez les plus grands. Le signe d’appel est l’apparition d’un œdème à l’angle interne de l’œil, s’étendant plus ou moins rapidement aux structures adjacentes. La survenue d’un tel œdème dans un contexte fébrile est pratiquement synonyme d’ethmoïdite aiguë extériorisée(11,12) (figures 7 et 8).
Figure 7. Ethmoïdite aiguë chez un enfant de 5 ans. Noter l’aspect unilatéral des symptômes (œdème inflammatoire et infectieux de l’œil gauche avec rougeur ayant commencé à l’angle interne de l’œil). L’intégrité parfaite de l’œil controlatéral représente un élément négatif important pour le diagnostic de cette ethmoïdite gauche.
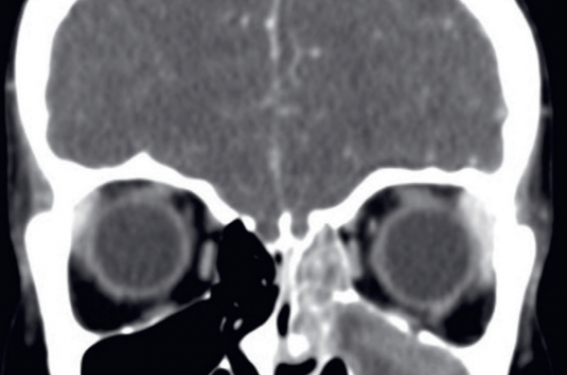
Figure 8. TDM massif facial pour une ethmoïdite chez une fillette de 4 ans : protrusion du globe oculaire gauche et collection purulente rétro-orbitaire interne gauche refoulant le muscle droit interne, fenêtre osseuse montrant la perméabilisation de la lame papyracée.
Les formes abâtardies pourraient faire évoquer d’autres diagnostics, qui seront éliminés sur l’interrogatoire et l’examen clinique, éventuellement complétés par quelques examens complémentaires. Les germes responsables sont Streptococcus pneumoniae, Staphylococcus aureus, Haemophilus influenzae et les anaérobies. L’imagerie peut être nécessaire pour vérifier l’absence de complications orbitaires et endocrâniennes qui peuvent mettre en jeu le pronostic vital et visuel.
Le traitement repose sur l’antibiothérapie adaptée aux germes responsables. Les complications orbitaires et endocrâniennes peuvent nécessiter un traitement chirurgical(11). En 9 ans (1995-2003), François et coll.(12) ont observé 125 enfants, âgés en moyenne de 4,5 ans, hospitalisés pour ethmoïdite aiguë extériorisée.
Parmi 80 hémocultures, 73 étaient stériles ; dans les autres cas, il a été isolé un staphylocoque, un pneumocoque ou un streptocoque.
La recherche d’antigènes solubles sanguins, effectuée chez cinq enfants, a été négative. Dix enfants ont eu une ponction d’un abcès intraorbitaire, qui s’est révélée stérile dans cinq cas, on a identifié un staphylocoque dans quatre cas et un pneumocoque dans un cas.
Le traitement antibiotique a comporté dans la plupart des cas l’association céfotaxime-fosfomycine, pour une durée moyenne de 5,6 jours. Treize pour cent des enfants ont reçu une triple ou une quadruple antibiothérapie.
L’enquête bactériologique est décevante et, pour les auteurs, compte tenu des germes le plus souvent rencontrés (staphylocoque, pneumocoque, streptocoque) et de leur profil de résistance aux antibiotiques, l’antibiothérapie de première intention doit comporter l’association céfotaxime-fosfomycine(12).
• Sinusites frontales
Comme indiqué plus haut, les sinus frontaux, développés à partir de l’ethmoïde antérieur, ne sont pneumatisés (visibles) qu’à partir de l’âge de 6 ans en termes de maturation osseuse. Ainsi, les sinusites frontales sont rares chez les enfants d’âge préscolaire et, par conséquent, ce sont des affections du grand enfant et de l’adolescent. Les principaux symptômes sont une congestion nasale avec un écoulement clair ou purulent des deux narines, une douleur et une sensation de pesanteur au-dessous des deux yeux, derrière les pommettes, des céphalées modérées mais diffuses, associées à une fièvre, des éternuements et une toux2.
Arbre décisionnel
Le dictionnaire Vidal a mis à disposition un arbre décisionnel de la gestion des sinusites de l’enfant et de l’adolescent, principalement basé sur l’âge qui conditionne le développement et la pneumatisation des différents sinus de la face(5). Un arbre décisionnel modifié est présenté dans le tableau. L’infection des sinusites peut diffuser vers le cerveau lorsqu’elle se situe au niveau de l’ethmoïde mais aussi du sphénoïde ou du sinus frontal (figure 9).
Figure 9. IRM (T1 injectée) complémentaire de la figure 4 confirmant un empyème frontal gauche avec rehaussement des contours FRD.
Conclusion
Chez les enfants jusqu’à l’âge de 4 ans, le diagnostic de rhinosinusite est très rare. Il existe un consensus pour dire que les antibiotiques sont en général inutiles dans la RSA eu égard à leur faible profit et au risque de survenue de résistances : le traitement est avant tout symptomatique dans l’attente de la guérison naturelle. Il n’est plus licite de faire des radiographies dans les sinusites de l’enfant et il faut réserver le scanner aux cas qui le nécessitent sur avis médical pédiatrique et ORL. Il existe des pan-sinusites qui peuvent donner lieu à de graves complications loco-régionales ou à distance, en particulier des empyèmes cérébraux. La gestion diagnostique et thérapeutique est schématisée sous la forme d’un arbre décisionnel.
1. Un endotype est un sous-type d’une affection : il est défini par un mécanisme fonctionnel ou pathobiologique distinct de cette affection. https://en.wikipedia.org/ wiki/Endotype (consulté août 2024).
2. Remillieux M. Imagerie médicale DFGSM Processus infectieux, Elsevier, 22 octobre 2022. https://www.elsevier.com/fr-fr/connect/imagerie-medicaledfgsm-processus-infectieux (consulté en août 2024).
Remerciements à Jean-François Chateil (Bordeaux) et Lionel Donato pour leurs précieux conseils et leur aide iconographique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :