Publié le 25 avr 2024Lecture 5 min
De la dermatite atopique à l’asthme, les étapes de la prise en charge
Denise CARO, Boulogne-Billancourt
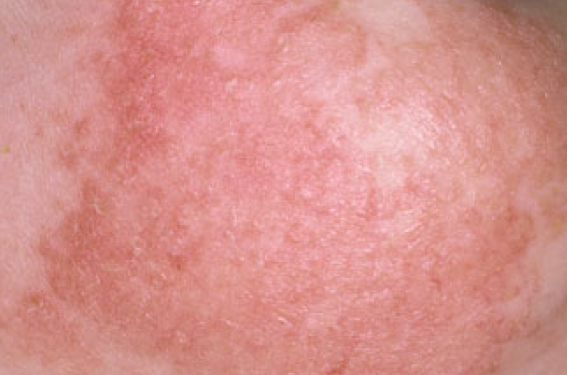
L’eczéma étant le plus souvent le premier signe de l’atopie, tout doit être mis en œuvre pour prévenir (ou retarder) son apparition et limiter son aggravation. Une prise en charge rigoureuse et précoce des premiers signes d’atopie concourt à éviter ou retarder les autres manifestations de l’atopie. Prévention primaire, secondaire et tertiaire sont donc essentielles.
La dermatite atopique (DA) est l’une des premières manifestations d’atopie, viennent ensuite les allergies alimentaires et l’asthme puis la rhinite allergique(1). Toutefois, la trajectoire de la marche atopique n’est pas linéaire, avec plusieurs phénotypes de multimorbidités, par exemple : eczéma, puis asthme, puis rhinite allergique ou eczéma, puis allergie alimentaire, puis œsophagite à éosinophile. Le point commun entre toutes ces manifestations est l’existence d’une anomalie de barrière et une inflammation Th2(2,3).
La prévention primaire de la DA a fait l’objet de nombreux travaux avec parfois des résultats discordants. C’est le cas notamment de l’application prophylactique d’émollients. S’ils ne semblent pas avoir d’intérêt en l’absence de facteurs de risque(4,5), ils pourraient sinon éviter du moins retarder l’apparition d’un eczéma chez les enfants à haut risque(6). Il faut privilégier une forme émulsion avec un pH < 5,5, sans parfum. Concernant les probiotiques (chez la femme enceinte et chez le nourrisson), bien qu’il y ait une hétérogénéité dans les études, une métaanalyse conclut à l’intérêt du lactobacillus et du bifidobactérium(7). Enfin, l’éviction des acariens dans la maison ne suffit pas à prévenir l’apparition d’une DA(8).
Les recommandations européennes
Au-delà des mesures de prévention primaire, la prise en charge précoce et adaptée des premiers signes d’eczéma est absolument essentielle.
En 2018 puis en 2022, des recommandations européennes ont été publiées ; elles détaillent les mesures à prendre chez l’enfant et l’adolescent en fonction de la sévérité de la DA(9,10). Les mesures générales sont à mettre en place à tous les stades de la maladie : application quotidienne d’émollients, éviction des allergènes chez les personnes sensibilisées, adhésion à un programme d’éducation thérapeutique. Un traitement dermocorticoïde (DC) (ou un inhibiteur de la calcineurine topique pour le visage) lors des poussées est proposé dans les formes légères. Mais dès que les lésions sont un peu plus importantes, un traitement d’entretien (proactif) est nécessaire(9). Une application de DC 2 jours par semaine permet d’éviter l’inflammation infraclinique(7).
Dans la DA sévère, outre les mesures précédentes, on aura recours à un traitement systémique, principalement une biothérapie ou un inhibiteur de JAK, tels que : dupilumab (à partir de 6 mois), upadacitinib (> 12 ans), baricitinib (> 2 ans), tralokinumab (> 12 ans) ou lebrikizumab (> 12 ans), les trois derniers étant en attente de remboursement. On peut éventuellement proposer la ciclosporine (> 16 ans) ; l’azathioprine et le méthotrexate sont faiblement recommandés(10).
Prévenir les multimorbidités atopiques
Les facteurs de risque de multimorbidité atopique sont : un début précoce de l’eczéma, sa sévérité, des mutations de la filaggrine, des antécédents d’atopie dans la famille, une polysensibilisation allergénique précoce et une dysbiose (altération du microbiote)(11).
Plusieurs actions peuvent être mises en œuvre pour empêcher ou retarder le développement des multimorbidités atopiques(12). Outre la restauration de la barrière cutanée et le traitement de la DA, la prévention de l’allergie alimentaire repose sur une diversification large et précoce (4- 6 mois), avec l’introduction des allergènes tels que l’œuf ou l’arachide (qui dès qu’ils sont introduits, doivent être consommés régulièrement)(13). La prévention de l’asthme fait appel à la lutte contre les polysensibilisations. Une immunothérapie allergénique (ITA) chez l’enfant avec une rhinite allergique modérée à sévère réduit le risque de développer un asthme au cours des 2 années suivant le traitement. Elle a un effet bénéfique sur les symptômes, sur le contrôle de l’asthme et les sensibilisations futures(14,15).
Enfin, de premiers travaux sont en faveur de l’effet préventif des biothérapies sur les manifestations de l’atopie caractérisées par inflammation T2. Des données supplémentaires sont nécessaires pour confirmer cette hypothèse(16).
Place des biothérapies dans l’asthme sévère
Quoi qu’il en soit, les biothérapies ont maintenant une place bien identifiée dans le traitement de l’asthme sévère de l’enfant (soit environ 5 % des enfants avec un asthme)(17). Rappelons que les deux tiers des enfants avec un asthme sévère d’origine allergique ont au moins une autre morbidité allergique(18) et que seuls 25 % des enfants asthmatiques parviendront à avoir une fonction respiratoire normale à l’âge de 25 ans(19).
Normalement, l’identification d’un asthme sévère chez l’enfant et la décision d’initier une biothérapie relèvent d’un centre expert qui dispose d’une équipe multidisciplinaire. Le choix de la biothérapie dépend de l’âge de l’enfant et du phénotype de son asthme sévère. Quatre biothérapies ont une AMM dans l’asthme sévère de l’enfant, trois à partir de 6 ans et une à partir de 12 ans.
L’omalizumab (anti-IgE) est le premier à avoir eu son AMM en 2009. Il est indiqué à partir de 6 ans, dans l’asthme sévère (AS) allergique avec au moins une sensibilisation à un allergène perannuel (IgE totales entre 30 et 1 500 kU/L). Il convient aux AS allergiques exacerbateurs avec des comorbidités atopiques multiples(20).
Le mépolizumab (anti-IL-5) est le deuxième à avoir eu l’AMM dans l’asthme sévère de l’enfant à partir de 6 ans (en 2019). Il est indiqué dans l’asthme réfractaire avec une éosinophilie ≥ 150/mm3 dans les 12 derniers mois et au moins 2 exacerbations nécessitant une corticothérapie orale au cours de la même période. Il s’adresse aux AS éosinophiliques exacerbateurs(21).
Le dupilumab (anti-IL-4R-alpha qui agit sur l’IL-4 et IL-13) déjà indiqué dans la DA a eu son AMM dans l’asthme sévère chez l’enfant à partir de 6 ans en 2023. Il est indiqué dans l’AS T2 non contrôlé sans critère allergique mais avec une éosinophilie sanguine ≥ 150/mm3 et/ou une FeNO ≥ 20 ppb(22).
La 5e biothérapie, la plusrécente est le tézépélumab (anti-TSLP), qui peut être prescrit à partir de 12 ans (AMM 2023). Il est indiqué dans l’asthme sévère éosinophilique ou non et n’est donc pas réservé à l’asthme avec une inflammation T2(23).
Les biothérapies sont des médicaments d’exception dont la prescription initiale et le renouvellement annuel sont hospitaliers.
D’après un symposium « Eczéma et comorbidités atopiques: de la prévention aux thérapeutiques»avec la participation du Dr Nathalia Bellon (hôpital Necker, Paris), du Dr Priscille Biermé-Neuville (pneumo-allergo-pédiatre, hôpital femme mère enfant [HFME], Lyon) et du Dr Rola Abou Taam (pneumologue pédiatre, hôpital Necker, Paris), organisé avec le soutien institutionnel du laboratoire Sanofi lors des Rencontres de Pédiatrie Pratique (janvier 2024)
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :