Publié le 28 juil 2010Lecture 25 min
L’hypertension intracrânienne du nourrisson
J.-M. RETBI, Centre hospitalier Delafontaine, Saint-Denis
L’hypertension intracrânienne du nourrisson revêt des aspects cliniques particuliers liés à l’âge mais aussi à certaines étiologies spécifiques. Cet article aborde la physiopathologie, les différentes présentations cliniques et les modalités de la prise en charge de l’HTIC en service de neurochirurgie ou de réanimation pédiatrique.
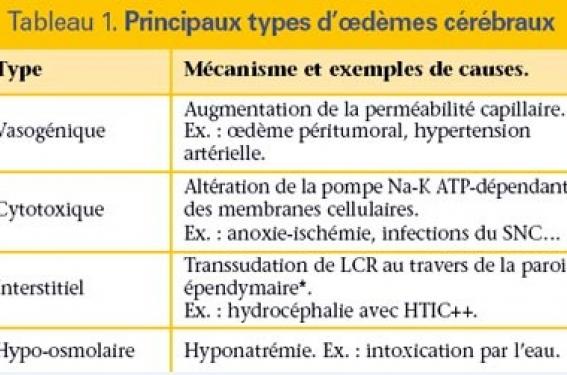
L’hypertension intracrânienne (HTIC) est la conséquence de toute pathologie où l’encéphale se retrouve à l’étroit dans la boîte crânienne. Elle implique un double risque d’engagement et d’ischémie cérébraux. Sa sémiologie et ses présentations cliniques varient avec l’âge du patient. Au cours des deux premières années de la vie, ces variations s’expliquent par l’ossification des os de la voûte du crâne. La fontanelle antérieure (FA) reste « ouverte » jusqu’à 12-18 mois, et les sutures ne se soudent pas avant 3 ans. Le nourrisson dispose donc d’un témoin de la pression intracrânienne (PIC), la FA (encadré ci-dessous), et d’un mécanisme de compensation de l’HTIC, la distension du crâne. Cette revue générale sur l’HTIC du nourrisson (de 8 jours à 2 ans) ira de la physiopathologie au traitement symptomatique, en insistant sur les particularités liées à l’âge. Elle fera une part importante aux HTIC non traumatiques. Fontanelle antérieure ou bregmatique – se ferme vers 12-18 mois (extrêmes : 4-26 mois) ; – tant qu’elle est ouverte, constitue : • un témoin de la PIC : FA tendue, voire bombante en cas d’HTIC, • une fenêtre échographique sur le cerveau : échographie transfontanellaire, • un site de ponction : ponction sous-durale/ventriculaire. Rappel sur la PIC La PIC est la pression exercée par le cerveau, le liquide céphalorachidien (LCR) et le sang du cerveau sur la dure-mère et les os du crâne. Elle est égale à la pression hydrostatique du LCR dans les ventricules latéraux. Au repos, en position assise, elle est voisine de zéro. En position couchée, elle augmente avec l’âge, mais jusqu’à 2 ans, elle reste inférieure à 10 mmHg (13,6 cmH20). Elle est sensible aux à-coups de la pression veineuse cérébrale provoqués par l’agitation, la douleur, la toux, des vomissements… Avant 2 ans, on ne parle habituellement d’HTIC que si elle dépasse durablement 15 mmHg (versus 20 mmHg au-delà de 2 ans). Cependant, en clinique, la mesure de la PIC sert plutôt à surveiller une HTIC qu’à la prouver. Physiopathologie Typiquement, une HTIC évolue en deux phases : l’une compensée, l’autre décompensée, avec des engagements cérébraux qui mettent en jeu le pronostic vital. Figure 1. Courbe pression-volume de l’encéphale. Pour une même variation de volume, la PIC augmente peu dans la 1re partie de la courbe, beaucoup dans sa 2e partie. L’allure exponentielle de la courbe pressionvolume de l’encéphale reflète bien cette évolution (figure 1). Les facteurs de l’HTIC Le niveau de la PIC résulte de l’action en sens contraire de facteurs promoteurs et de facteurs compensateurs. Facteurs promoteurs À tout âge, les facteurs promoteurs sont : – l’oedème cérébral, localisé ou diffus, vasogénique/cytotoxique/ interstitiel/hypo-osmolaire (tableau 1) ; – l’accumulation de LCR sous tension dans les ventricules (ou hydrocéphalie) par suite d’un défaut de la circulation/absorption du LCR ou d’un excès de sa production ; – l’augmentation du volume sanguin cérébral, par turgescence des artérioles et/ou des veines cérébrales ; – les processus qui occupent de l’espace aux dépens des constituants normaux de l’encéphale. Ces processus expansifs peuvent siéger dans le parenchyme cérébral ou en dehors de celui-ci (par exemple, un hématome sousdural, un méningiome). Facteurs compensateurs Le nourrisson dispose de deux moyens de compensation : – la distension du crâne tant que les sutures ne sont pas soudées, jusque vers 3-4 ans. Ce dispositif est activé surtout s’il est sollicité précocement (foetus > nouveau-né > nourrisson) et progressivement (HTIC chronique > HTIC aiguë). Il explique la rareté relative de l’oedème papillaire et des engagements cérébraux ; SNC : système nerveux central ; LCR : liquide céphalo-rachidien ; HTIC : hypertension intracrânienne. * N’est pas pathologique au cours des premiers jours de vie. – la réduction du volume du LCR, surtout par augmentation de son absorption. Dans l’encéphale, le LCR joue un rôle critique : chez un petit nourrisson, la soustraction de 8 ml de LCR peut ramener la PIC de 50 à 5 mmHg. Théoriquement, le parenchyme cérébral est incompressible, quoique déformable. Le lit artériel réagit aux variations de la pCO2 : l’hypocapnie produit une vasoconstriction artériolaire, l’hypercapnie une vasodilatation. Conséquences de l’HTIC Sur le cerveau Soumis à une HTIC, le cerveau en développement est exposé à 2 menaces : – l’ischémie, y compris quand l’HTIC semble « stabilisée ». Le débit sanguin cérébral (DSC) doit être > 50 ml/min/100 g pour assurer l’apport de glucose et d’oxygène nécessaire au cerveau. Dans certaines limites, il est protégé des changements de la pression de perfusion cérébrale (PPC) par l’ajustement du calibre des artérioles cérébrales (figure 2). C’est la plage d’autorégulation cérébrale, où se vérifient les relations suivantes : PPC = PAM – PIC = Rc x DSC. (PPC : pression de perfusion cérébrale ; PAM : pression artérielle moyenne ; PIC : pression intracrânienne ; Rc : résistances cérébrales ; DSC : débit sanguin cérébral.) Au cours des premiers mois de vie, cette plage est plus étroite que par la suite. Une baisse de la pression de perfusion cérébrale comporte donc un risque d’ischémie plus précoce pour le cerveau du nourrisson ; – un engagement, en phase décompensée (tableau 2). Sur les voies optiques : oedème papillaire et atrophie optique post-stase. Figure 2. Autorégulation cérébrale. Entre deux valeurs limites de la PPC (50 et 100 mmHg sur le schéma), le FSC reste stable grâce aux variations de calibre des artères cérébrales. Une baisse de la pression de perfusion cérébrale comporte un risque d’ischémie plus précoce pour le cerveau du nourrisson. Étiologies Il est habituel de classer les causes premières d’HTIC en traumatiques et non traumatiques : anoxiques, tumorales, infectieuses, métaboliques, etc. À cette énumération « par processus », une discussion par situations » est préférable chez le nourrisson, malgré ses redondances (cf. Présentations cliniques). Signalons seulement que l’incidence des différentes causes est influencée par l’âge. Les traumatismes crâniocérébraux Ils sont fréquents chez le nourrisson. Environ 80 % d’entre eux sont dus à des chutes ou à des chocs domestiques (« il est tombé », « il s’est cogné »), qui soulèvent le problème de la maltraitance (enfants battus ou secoués). Parmi les causes non traumatiques Les tumeurs cérébrales sont rares avant 2 ans : la plupart sont des tumeurs primitives neuro-ectodermiques (PNET), type médulloblastome, qui siègent dans la fosse cérébrale postérieure (FCP) et compriment le quatrième ventricule (V4). En contrepartie, on rencontre des malformations du SNC, comme la sténose congénitale de l’aqueduc de Sylvius, le syndrome de Dandy-Walker (dilatation kystique de V4 avec agénésie du vermis cérébelleux), la malformation d’Arnold-Chiari de type II associée à un spina bifida. Des causes impliquent plusieurs promoteurs de l’HTIC, en concurrence ou en combinaison. Ainsi, un traumatisme crâniocérébral peut cumuler une contusion cérébrale, un hématome intracrânien et un oedème cérébral. Une tumeur cérébrale « occupe de l’espace », mais elle entraîne aussi une HTIC par oedème péritumoral, hémorragie in situ, blocage de la circulation/ résorption du LCR, augmentation du DSC et gêne au retour veineux. Sémiologie Examen clinique L’HTIC du nourrisson se manifeste par des signes fonctionnels et physiques. Signes fonctionnels – Des vomissements alimentaires répétés, associés à une stagnation pondérale peuvent réaliser un tableau pseudodigestif. – Une léthargie, des cris aigus, perçants, sont parfois signalés par les parents. Signes physiques La gamme des signes physiques d’HTIC comprend des signes crâniens, oculaires et neurologiques (donc sans valeur localisatrice), et vitaux (tableau 3). Les signes crâniens justifient la palpation de la FA et la mesure du périmètre crânien au cours de tout examen clinique d’un enfant jusqu’à l’âge de 2 ans. La gamme des signes physiques dépend de l’allure évolutive chez un patient donné : – dans l’HTIC progressive (chronique), la tête prend un aspect évocateur : macrocrânie avec front haut et proéminent, dilatation des veines du scalp, parfois regard en « coucher de soleil ». La disjonction des sutures est palpable. L’examen neurologique trouve souvent une hypotonie axiale, un syndrome pyramidal des 4 membres. Un arrêt du développement psychomoteur est possible ; – dans l’HTIC aiguë, l’altération de la conscience est rapide. La FA est bombante, mais les sutures peu ou pas disjointes. Le syndrome pyramidal est net avec des réflexes ostéotendineux polycinétiques et un clonus du pied. Un engagement est à craindre s’il existe une mydriase unilatérale ou des troubles du rythme respiratoire. Examens paracliniques Toute HTIC doit être documentée par une batterie d’examens complémentaires. L’examen du fond d’oeil L’oedème papillaire est rare chez le nourrisson. Des hémorragies rétiniennes suggèrent un hématome sous-dural. Attention ! Ne pas instiller de collyre mydriatique avant la fundoscopie quand on soupçonne une HTIC ou qu’il existe un coma (les pupilles sont un élément de surveillance !). Une imagerie cérébrale : échographie, scanner à RX, IRM L’imagerie cérébrale contribue à la fois au diagnostic positif et au diagnostic étiologique. Ses différentes modalités doivent être discutées au cas par cas en fonction de leur apport potentiel et de l’état du patient (le nourrisson est-il dans un état stable ?). – L’échographie transfontanellaire (ETF) est réalisable au chevet du nourrisson, mais elle est opérateur-dépendante. Si elle visualise aisément une dilatation ventriculaire, elle explore mal la périphérie du cerveau et la FCP. – Le scanner à RX est l’examen de référence en matière d’HTIC. Il peut révéler un « effet de masse » (un déplacement/déformation/ effacement de la ligne médiane et des ventricules latéraux) ; l’hypodensité diffuse/ localisée d’un oedème cérébral ; une dilatation ventriculaire (dont la topographie est à préciser), avec parfois une hypodensité périventriculaire (résorption transépendymaire) ; des lésions primaires. – L’IRM peut être incompatible avec l’état du patient et son appareillage. Elle est informative dans les processus expansifs intracrâniens (tumeurs, abcès, hématomes, kystes). Éventuellement, PL, RX du crâne et EEG – La ponction lombaire (PL) est en principe contre-indiquée en cas d’HTIC parce qu’elle peut déclencher un engagement amygdalien ou autre ; elle est pourtant indispensable au diagnostic de méningite purulente et de méningoencéphalite. Chez le nourrisson, les dangers d’un retard au diagnostic et au traitement d’une infection du système nerveux central (SNC) prévalent sur le risque d’engagement, au demeurant faible, moyennant des précautions (encadré ci-dessous). Précautions entourant la PL en cas d’HTIC dans un contexte infectieux : – « fond d’oeil avant PL », classique mais souvent normal chez le nourrisson ; – stabilisation de l’état respiratoire et hémodynamique ++ ; – bolus IV de mannitol à 20 %, renouvelable ; – PL en décubitus latéral, avec une aiguille fine ++ ; – décubitus prolongé après la PL. – Les radiographies du crâne (RX du crâne) peuvent montrer une disjonction des sutures, des impressions digitiformes dans les craniosténoses, ou encore des calcifications cérébrales… – L’électroencéphalogramme (EEG) peut être normal ou montrer des ondes lentes. Il détecte/ confirme des convulsions. Précautions entourant la PL en cas d’HTIC dans un contexte infectieux – « fond d’oeil avant PL », classique mais souvent normal chez le nourrisson ; – stabilisation de l’état respiratoire et hémodynamique ++ ; – bolus IV de mannitol à 20 %, renouvelable ; – PL en décubitus latéral, avec une aiguille fine ++ ; – décubitus prolongé après la PL. Présentations cliniques En clinique, les HTIC du nourrisson se présentent de 3 façons. L’HTIC est décelée en surveillant une pathologie connue La pathologie primaire peut être : Un traumatisme crâniocérébral L’HTIC survient au cours d’un traumatisme crânien sévère, caractérisé par un coma (score de Glasgow pour enfants < 8), des signes neurologiques de localisation, un polytraumatisme ou une plaie crâniocérébrale. Elle est due à un oedème cérébral, un brain swelling (rare chez le nourrisson), un hématome intracrânien (à évacuer). Il ne faut pas se laisser rassurer par un scanner cérébral normal au début. Le monitorage de la PIC a amélioré la prise en charge des traumatismes crâniocérébraux. Une anoxo-ischémie cérébrale après une asphyxie par étouffement/strangulation/ noyade ; un arrêt cardiorespiratoire réanimé. L’oedème cérébral est majeur. Le pronostic est très sombre. Une intoxication donnant un oedème cérébral : – intoxication par l’oxyde de carbone, au bout de quelques heures ou quelques jours ; – intoxication par l’éthylèneglycol ; – intoxication par le plomb, avec plombémie > 700 ng/ml (encéphalopathie plombique aiguë). Une hémorragie intracrânienne – Hémorragie intraventriculaire (HIV) du prématuré. Une HIV de grade 3 peut évoluer vers l’hydrocéphalie. Elle justifie une surveillance de la tête de l’enfant par l’ETF et la mesure du PC. La dilatation ventriculaire précède l’augmentation du PC, qui est rarement nette avant la 3e semaine de vie. L’hydrocéphalie est due à un défaut d’absorption du LCR au niveau des villosités arachnoïdiennes et aussi à un « feutrage » sur le toit de V4. Les options thérapeutiques vont de l’abstention à la dérivation du LCR, en passant par l’acétazolamide et la soustraction de LCR (PL itératives, pose d’un réservoir sous-cutané). – Hématome intracérébral, au cours d’un purpura thrombopénique idiopathique. Certaines malformations du SNC dépistées in utero L’hydrocéphalie qui en résulte n’est pas forcément présente à la naissance. Dans le spina bifida– une éventualité rare depuis les interruptions de grossesse –, elle se démasque/s’aggrave souvent après couverture de la myéloméningocèle. Dans la sténose congénitale de l’aqueduc de Sylvius et le syndrome de Dandy-Walker, elle peut apparaître au cours de la 1re année. Principales particularités de l’HTIC du nourrisson • L’HTIC est définie par une élévation durable de la PIC au-dessus de 15 mmHg. • L’oedème cérébral et l’hydrocéphalie sont les principaux promoteurs de l’HTIC, l’ischémie cérébrale une menace constante. • Le crâne se laisse distendre, ce qui se traduit par un bombement de la FA et l’augmentation du PC, et explique la rareté des engagements cérébraux et de l’oedème papillaire. • Le scanner à RX est l’examen de référence dans l’imagerie de l’HTIC, mais l’échographie est facile à faire par voie transfontanellaire. • Les traumatismes crâniocérébraux et l’hématome sous-dural chronique posent la question de la maltraitance. • Les tumeurs cérébrales sont rares avant 2 ans, les malformations propres à cet âge. • L’association « fièvre et FA bombante/tendue » suggère d’abord une méningite purulente et une méningo-encéphalite herpétique. • Toute hydrocéphalie doit faire discuter l’indication d’une dérivation ventriculopéritonéale. • L’HTIC bénigne transitoire a dans l’ensemble un meilleur pronostic que par la suite. • Une HTIC aiguë doit être prise en charge dans un service de réanimation/neurochirurgie pédiatrique. L’HTIC fait partie d’un syndrome pédiatrique Syndrome infectieux avec FA tendue/bombante L’examen clinique d’un nourrisson fébrile, et parfois comateux, trouve une FA tendue, voire bombante. Parmi les principales causes : – les 5 diagnostics de gravité sont la méningite purulente, la méningo-encéphalite herpétique, l’accès pernicieux palustre, l’abcès du cerveau et la thrombophlébite cérébrale. Les 3 premiers sont des plus urgents. Concernant les méningites purulentes, l’HTIC est significative dans les formes comateuses d’emblée qui ont pour substratum un oedème cérébral ; elle peut aussi se voir dans les formes compliquées d’abcès cérébraux ou d’empyème sous-dural, d’hydrocéphalie aiguë due à une arachnoïdite adhésive ou à une ventriculite (surtout avant l’âge de 3 mois), de thrombophlébite cérébrale, d’hématome sous-dural et d’hyponatrémie par sécrétion inappropriée d’ADH ; – heureusement, des diagnostics moins graves sont possibles : une méningite virale, et, avec un LCR normal, une otite ou un exanthème subit (avant l’éruption). L’association fièvre et FA tendue/ bombante suggère en priorité une infection du SNC et impose la PL avec les précautions d’usage. Il faut instaurer d’urgence le traitement spécifique d’une méningite purulente (antibiotiques), d’une méningoencéphalite herpétique (aciclovir) ou d’un accès pernicieux palustre (antipaludéens). L’association fièvre et FA tendue/bombante suggère en priorité une infection du SNC et impose la PL avec les précautions d’usage. Hydrocéphalie Sur le plan clinique, le crâne du nourrisson est augmenté de volume, avec des sutures élargies, et l’ETF met en évidence une dilatation ventriculaire nette. En ce qui concerne les principales causes, les hydrocéphalies du nourrisson peuvent être : – posthémorragiques : après une HIV du prématuré, une hémorragie sous-arachnoïdienne ou de la FCP du nouveau-né à terme ; – postinfectieuses : après une toxoplasmose congénitale, une méningite du premier trimestre de la vie ; – malformatives : au cours d’une sténose congénitale de l’aqueduc de Sylvius, d’un syndrome de Dandy-Walker. Une hydrocéphalie obstructive (non communicante) est parfois révélatrice la 1re année. Dans la sténose de l’aqueduc, la dilatation est triventriculaire ; un garçon avec des pouces adductus suggère un syndrome de Bickers et Adams (à transmission liée au sexe) ; – tumorales : par une PNET de la FCP comprimant V4. Il faut mentionner à part : • le papillome des plexus choroïdes avec hyperproduction d’un LCR riche en protéines, qui est l’apanage du nourrisson ; • l’anévrisme de la grande veine de Galien qui peut se révéler par une HTIC ; – idiopathiques : 10 % à 30 % des hydrocéphalies communicantes restent inexpliquées. Hématome sous-dural chronique Une macrocrânie, des convulsions sans fièvre et des hémorragies rétiniennes au fond d’oeil suggèrent un hématome sous-dural ; cependant, cette triade clinique est rarement au complet. L’hématome est mieux visualisé par le scanner que par l’ETF. Sa relation avec une forme de maltraitance, le syndrome des enfants secoués, est bien établie. Son évacuation par ponction sous-durale à l’angle externe de la FA est parfois impossible (FA presque fermée, hématome à distance) ou insuffisante, d’où un drainage externe ou sousduropéritonéal. Craniosténoses Les oxycéphalies (touchant la suture sagittale et les sutures coronales) comportent dans deux tiers des cas une HTIC. Tableaux cliniques plus rares – Le syndrome de Reye, associant une encéphalopathie non inflammatoire et une stéatose hépatique microvésiculaire. Il touche le nourrisson et comporte, à partir du stade 3, une HTIC avec oedème cérébral. – Une encéphalopathie hépatique. À cet âge, elle a pour causes une hépatite virale fulminante, une intoxication au paracétamol ou des anomalies héréditaires du cycle de l’urée. – Le syndrome hémolytique et urémique, associant une hémolyse, une insuffisance rénale et une hypertension artérielle. Il peut se révéler par un coma avec oedème cérébral. L’HTIC semble isolée On pense à une HTIC bénigne transitoire, mais c’est un diagnostic d’élimination. Il faut absolument éliminer une anomalie structurelle de l’encéphale : – tumeur cérébrale ; – thrombose d’un sinus veineux ++, ce qui implique une IRM pour voir le thrombus et l’arrêt du flux sanguin (angio-IRM) dans un sinus latéral ou longitudinal supérieur. On retrouve une affection déclenchante dans 100 % des cas : otomatoïdite (50 %), méningite, déshydratation ; et une affection favorisante dans 40 % des cas : thrombophilie, hémoglobinopathie… Dans l’HTIC bénigne transitoire (autrefois dénommée méningite séreuse, pseudotumor cerebri), l’HTIC serait due à un trouble de l’absorption du LCR par hyperpression veineuse dans les sinus veineux et/ou augmentation des résistances des villosités arachnoïdiennes. Par définition, l’imagerie structurelle doit être négative (sauf des ventricules latéraux réduits à des fentes) et le LCR normal (en dehors de l’hyperpression). Le risque n’est pas l’engagement cérébral mais l’atrophie optique. Chez le nourrisson, cette HTIC se manifeste surtout par des vomissements, une irritabilité, un bombement de la FA. On retrouve des facteurs déclenchants dans plus de 50 % des cas : une hypervitaminose A ; la prise de médicaments tels que des quinolones, des tétracyclines ; l’arrêt d’une corticothérapie ; une otite (éliminer une thrombose d’un sinus latéral) ; une fièvre éruptive (exanthème subit, varicelle). L’évolution est, dans l’ensemble, plus simple que chez l’adulte. La plupart des nourrissons répondent bien au traitement médical : acétazolamide et PL soustractives ; reprise d’une corticothérapie arrêtée trop brusquement. Ils ne font pas de récidives et guérissent en moins de 6 mois. Détection des complications Toute HTIC fait craindre un engagement ou une ischémie cérébrale. Un engagement temporal ou central se discute cliniquement devant un enfant comateux. Signes alarmants : score de Glasgow < 8, mydriase aréactive (uni- ou bilatérale), absence de mouvements des yeux de poupée, tonus anormal (attitude de décortication/ décérébration ou flaccidité), hypertension artérielle avec bradycardie, troubles du rythme respiratoire, oedème papillaire. C’est une urgence neurochirurgicale, l’intervention étant précédée d’une mise en condition rapide (intubation, osmothérapie, etc.). L’ischémie cérébrale est latente. Elle est révélée par un Doppler de l’artère cérébrale moyenne. Une vélocité diastolique < 0,25 m/sec et un Indice de Pulsatilité (IP = [Vs – Vd]/Vm) > 1,3 au niveau de cette artère sont en faveur d’une ischémie cérébrale. Traitement symptomatique Le traitement symptomatique de l’HTIC aiguë, hors engagement, sera abordé pour terminer. Il exige un niveau de technicité et d’expertise que seuls sont à même de procurer des services de neurochirurgie ou de réanimation pédiatrique. Objectif Il faut abaisser la PIC en dessous de 15 à 20 mmHg, tout en maintenant la PPC (PPC = PAM – PIC) à : – 40-50 mmHg de J7 à 1 an (avant J7, les valeurs sont plus basses chez les prématurés) ; – ≥ 50 mmHg au-delà de 1 an. Moyens Certains visent à supprimer les surcroîts d’HTIC liés à : – une mauvaise position de la tête. La tête doit être maintenue droite, dans l’axe du corps et relevée à 30° ; – des compressions du cou, du thorax ou de l’abdomen. Attention ! Vérifier qu’un collier cervical n’est pas trop serré chez un enfant polytraumatisé ; – l’agitation et la douleur. Il y a intérêt à regrouper les soins, à placer des cathéters à demeure pour perfuser, prélever et/ou monitorer. Une sédation-analgésie est systématique. Elle associe habituellement une benzodiazépine et un morphinique. L’utilisation de curares est controversée chez le nourrisson. Malgré tout, les aspirations endotrachéales restent un moment délicat, à faire précéder d’une injection de thiopental ou à encadrer avec une brève hyperventilation. Attention ! Ne pas utiliser le MEOPA en cas d’HTIC – le protoxyde d’azote et les halogénés, à l’exception de l’isoflurane, augmentent la PIC ; – des convulsions. Les convulsions, fréquentes au cours des HTIC, provoquent des poussées de PIC par augmentation du DSC et précipitent les engagements. Elles sont tonicocloniques ou réduites à des clignements de paupières, un nystagmus, une déviation des yeux. Il faut les arrêter, de préférence avec une hydantoïne ; – la fièvre. Des antipyrétiques sont en général suffisants. D’autres s’appuient sur la physiopathologie de l’HTIC (tableau 4) Parmi les moyens non chirurgicaux, les agents osmotiques sont les plus utilisés chez l’enfant. Ils réduisent l’oedème cytotoxique, contractent le cerveau normal dans l’oedème vasogénique. Le mannitol entraîne une polyurie (avec risque potentiel d’hypovolémie) contre-indiquant son emploi en cas d’hypotension artérielle ou d’insuffisance rénale, et il est suivi d’un rebond ; il ne peut être renouvelé quand l’osmolalité dépasse 320 mOsm/kg. Le sérum salé hypertonique est une alternative. On accepte des natrémies allant jusqu’à 170- 180 mEq/l. Il n’y a pas d’essai le comparant au mannitol chez l’enfant, mais il est logique de le préférer en cas d’hypotension artérielle : – des PL soustractives sont possibles dans certains cas ; – l’hyperventilation est limitée en intensité et en durée au strict minimum étant donné qu’elle aggrave l’ischémie cérébrale. Conduite à tenir Traitement de base Les premières mesures à mettre en oeuvre comprennent : – l’installation du nourrisson : tête droite, relevée à 30°, sans compressions ; – la pose de voies d’abord ; – une restriction hydrique à 50 ml/kg/jour pendant les premières 48 heures afin d’éviter une hyponatrémie ; – une intubation trachéale (sous anesthésie générale) et une ventilation mécanique (indications : hypoventilation, choc, coma) ; – le maintien de la PA : remplissage, drogues vasoactives ; – en cas d’imminence d’engagement, une perfusion IV de mannitol. Son effet débute au bout de 15- 30 min et dure 4 à 6 heures ; – si besoin est, un traitement antiinfectieux : céphalosporine de 3e génération ± aciclovir. Réévaluation Une réévaluation est faite à court terme, afin de diriger en temps opportun un nourrisson qui en a besoin vers un service de réanimation pédiatrique ou de neurochirurgie. Mesure de la PIC C’est dans ces services que sera décidé et installé un monitorage invasif de la PIC chez un nourrisson comateux, en règle générale intubé et ventilé. (Les capteurs de fontanelle ou fontanomètres, testés chez les nouveau-nés et les petits nourrissons dans les années 1980, ne sont pas fiables.) – Indications : le monitorage est recommandé dans les traumatismes crâniocérébraux et dans le syndrome de Reye sévère (≥ stade 3). Il ne change pas le pronostic des anoxo-ischémies cérébrales. Il n’y a pas de consensus sur d’autres indications. – Techniques : la pression peut être mesurée dans un ventricule latéral non collabé, l’espace épidural ou sous-dural, ou le parenchyme cérébral. Le cathétérisme intraventriculaire est la technique de référence ; il permet des soustractions de LCR, mais le risque infectieux croît rapidement au-delà de 72 heures. La prise de pression intraparenchymateuse est la technique la plus fiable, avec un coefficient de corrélation avec la pression intraventriculaire, voisin de 1. Le capteur est mis en place par un orifice percé dans le crâne, sous anesthésie générale. Dans le système Camino®, son signal est transmis par des fibres optiques. Traitements en fonction de la PIC Si la PIC dépasse 20 mmHg pendant plusieurs minutes malgré le traitement de base, il faut envisager des soustractions de LCR, une osmothérapie, ou une hyperventilation brève avec un insufflateur manuel (notamment lorsque les poussées de PIC surviennent lors des aspirations endotrachéales). Si la PIC reste élevée malgré cela (« HTIC réfractaire »), l’hyperventilation profonde permet de temporiser. Les techniques de seconde ligne comprennent : – le « coma barbiturique », déconseillé chez le nourrisson ; – l’hypothermie provoquée. Son intérêt est battu en brèche par les résultats d’un essai incluant des enfants de 1 à 17 ans traités dans les 8 heures suivant un traumatisme crâniocérébral par une hypothermie entre 32 et 34 °C pendant 24 heures (J.S. Hutchinson et coll.) ; – la crâniectomie décompressive. Problèmes éthiques On n’occultera donc pas les problèmes éthiques que pose parfois la poursuite des soins. Points à retenir • Il n’y a pas d’hydrocéphalie à pression normale chez le nourrisson. Quelle que soit sa cause, une hydrocéphalie fait discuter la pose d’une dérivation du LCR, type dérivation ventriculopéritonéale (DVP), d’emblée ou après dérivation externe. • L’apparition de troubles de la conscience chez un nourrisson dérivé pour une hydrocéphalie évoque, en premier lieu, un dysfonctionnement de la dérivation (obstruction, disjonction).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :